¿Qué distingue al nuevo coronavirus? ¿Cómo se estudia? ¿Tendremos pronto una vacuna? Investigadora UNAB responde a éstas y otras interrogantes
A tres meses de la aparición de los primeros casos en Wuhan, el nuevo coronavirus identificado como SARS-CoV-2 y causante de la enfermedad COVID-19 se ha detectado en 104 países del mundo. En el contexto de una posible pandemia, la Dra. Gloria Arriagada, investigadora del Instituto de Ciencias Biomédicas UNAB, nos entrega información adicional sobre el virus, la labor de los expertos y eventuales tratamientos.
El nuevo tipo de coronavirus SARS-CoV-2 está hoy presente en 104 países, con cerca de 110 mil casos en el mundo y diez confirmados en Chile a la fecha. La Organización Mundial de la Salud y las autoridades sanitarias del país han difundido ampliamente el plan de acción, protocolos y medidas para enfrentar la expansión de este virus que hasta ahora no había sido identificado en humanos.
 Asimismo, la información oficial disponible permite conocer el tipo de transmisión (de persona a persona), forma de contagio, signos y síntomas, población más vulnerable, acciones de prevención, entre otros datos relevantes, como también la clarificación de los mitos que comienzan a surgir.
Asimismo, la información oficial disponible permite conocer el tipo de transmisión (de persona a persona), forma de contagio, signos y síntomas, población más vulnerable, acciones de prevención, entre otros datos relevantes, como también la clarificación de los mitos que comienzan a surgir.
En un escenario mundial de gran expectativa respecto al progreso de esta coyuntura, la investigadora del Instituto de Ciencias Biomédicas (ICB) de la Universidad Andrés Bello y experta en virología, Dra. Gloria Arriagada, nos entrega información adicional acerca de este nuevo virus, su estudio y proyecciones de un posible tratamiento.
¿Qué clase de virus es el SARS-CoV-2, causante de la enfermedad COVID-19? ¿Qué lo distingue de otros coronavirus y virus más conocidos?
El SARS-CoV-2 es parte del género de los betacoronavirus, entre los que se encuentra, por ejemplo, el coronavirus humano OC43, ampliamente distribuido a nivel mundial y que podría causar el 10-15% de los resfríos comunes. Estos dos virus se diferencian en qué receptor reconocen para unirse a una célula, lo que puede afectar a qué tipo de células se une y con qué fuerza lo hace. A diferencia de los rinovirus (que producen el resfrío común) cuyo genoma es pequeño, estos virus tienen un genoma muy grande; contienen mucha más información genética y tienen múltiples puntos de regulación para su replicación, la evasión del sistema de protección de las células y la capacidad de dañarlas.
A diferencia de los rinovirus, que están cubiertos por proteínas, los coronavirus tienen además una membrana lipídica que hace que se inactivan rápidamente al secarse, con alcohol, cloro, calor y radiación UV. No obstante, con respecto a otros coronavirus SARS-CoV-2 tiene mayor afinidad por su receptor, lo que significa que se une mejor a quien le abre la puerta de entrada a la célula y así tener mayor probabilidad de infectar.
¿Cómo opera el virus una vez que entra al organismo? ¿De qué manera causa enfermedades?
Inicialmente estos virus infectan células epiteliales de los tractos respiratorios causando daño en las células. Aún no hay reportes suficientes que expliquen el mecanismo de patogénesis (cómo se produce la enfermedad luego de la infección), ni por qué en algunos individuos los síntomas son de un resfrío común y en otros de neumonía que puede llevar a la muerte. En este sentido, se necesita más investigación al respecto.
Una vez que el virus fue descubierto, ¿de qué manera se estudia y qué se puede saber de él? Aún hay varios aspectos relevantes sobre los que no existe certeza.
A través de los años hemos aprendido varias lecciones con respecto a diferentes epidemias y pandemias que permiten estar mejor preparados para estudiar y detectar aquéllas que están apareciendo y que van a aparecer a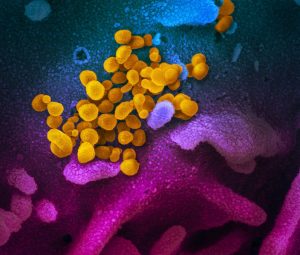 futuro.
futuro.
Algo que ocurrió con el virus Zika es que fue muy difícil obtener una prueba de diagnóstico precisa, y ésta llegó muy tarde en la epidemia, con las terribles consecuencias para miles de niños que nacieron con microcefalia o alteraciones oculares. Ahora sabemos qué se hizo mal ahí y por eso, con la gran capacidad de secuenciación de genomas a nivel mundial y las comparaciones con la secuencia de otros coronavirus disponibles en las bases de datos, se desarrolló rápidamente una prueba que permite diagnosticar la presencia o ausencia de SARS-CoV-2 en una persona en poco tiempo.
Es importante el desarrollo de un diagnóstico acertado para diferenciar de un resfrío producido por otros virus o de influenza, y de esa forma evitar rápidamente el contacto con las poblaciones más susceptibles de desarrollar el síndrome respiratorio. Esto es lo más rápido de estudiar actualmente.
Además, el artículo publicado el 3 de marzo que indica que habría dos variantes del virus, sugiere que una de ellas podría estar asociada a un síndrome más severo. Con esa información, se podría diseñar un segundo diagnóstico para saber qué tipo de coronavirus es el que tiene una persona, y estar preparados para enfrentar mejor la posible evolución de un paciente que tenga la versión que se asocia a mayor gravedad.
Como éste es un virus de una familia conocida ya se sabía a qué receptor se podría unir y, dado infecta a una célula, se ha hecho más fácil comenzar rápidamente a estudiar otros aspectos, como por qué infecta mejor a humanos. Si hubiera sido un virus muy poco estudiado o no descrito previamente, cualquier estudio sería más lento.
¿Qué tan pronto se podría contar con un tratamiento o una vacuna?
Sabiendo qué partes del virus son esenciales se puede comenzar a diseñar drogas antivirales, o más rápido aún, probar las ya existentes y que atacan partes similares en otros virus. En estos momentos se están probando drogas diseñadas contra Ébola y otros antivirales para verificar su efectividad, pero hasta ahora en los casos críticos el apoyo respiratorio y buen control de infecciones bacteriana oportunistas, que agraven el cuadro respiratorio, es lo que se está recomendando.
 Sobre una eventual vacuna, esto ciertamente es posible en el mediano plazo. Ya sabemos lo que es esencial del virus y existen varios grupos con la capacidad de comenzar rápidamente a probar distintas versiones en modelos animales y luego en humanos. Pero no creo que sea posible que veamos algo realmente en el mercado en menos de dos años. Hay que considerar la posibilidad de que, como ocurrió con el Zika, tengamos un peak de infecciones a nivel mundial y luego no sepamos más del virus, entonces
Sobre una eventual vacuna, esto ciertamente es posible en el mediano plazo. Ya sabemos lo que es esencial del virus y existen varios grupos con la capacidad de comenzar rápidamente a probar distintas versiones en modelos animales y luego en humanos. Pero no creo que sea posible que veamos algo realmente en el mercado en menos de dos años. Hay que considerar la posibilidad de que, como ocurrió con el Zika, tengamos un peak de infecciones a nivel mundial y luego no sepamos más del virus, entonces
lo importante es que se haga la investigación para desarrollar una vacuna efectiva y de bajo costo, y que, si se logra, todas las personas la reciban y no se use parcialmente en la población por influencia de grupos antivacunas, por ejemplo, ya que eso implica menor efectividad.
Mientras, es importante que las medidas preventivas, que son las mismas que se debieran tener de forma constante ante los múltiples agentes que provocan enfermedades respiratorias, sean mantenidas por la población y que todos debiéramos tener como parte de nuestra vida normal.
¿Alguna conclusión que pueda destacar a raíz del brote en Wuhan?
 El hecho de que estemos invadiendo espacios que eran exclusivos de fauna salvaje, eliminando el hábitat de animales que ahora se acercan a zonas donde viven humanos y sus mascotas o animales domésticos, usando animales exóticos como mascotas y comida, manteniéndolos hacinados y en contacto con especies con la que normalmente no conviven -como nosotros-, es un factor de riesgo altísimo para que ocurran nuevas zoonosis que pudieran generar enfermedades en humanos que potencialmente se transformen en epidemias o pandemias.
El hecho de que estemos invadiendo espacios que eran exclusivos de fauna salvaje, eliminando el hábitat de animales que ahora se acercan a zonas donde viven humanos y sus mascotas o animales domésticos, usando animales exóticos como mascotas y comida, manteniéndolos hacinados y en contacto con especies con la que normalmente no conviven -como nosotros-, es un factor de riesgo altísimo para que ocurran nuevas zoonosis que pudieran generar enfermedades en humanos que potencialmente se transformen en epidemias o pandemias.
Lo mismo con los viajes; tenemos tantas posibilidades de viajar rápidamente a muchos lugares, que es muy fácil, tal como hemos visto, trasladar una infección de una ciudad, un país o incluso de un continente a otro. Este nuevo coronavirus es sólo un ejemplo de los múltiples agentes infecciosos que han viajado ya sea por humanos infectados o por el movimiento de los animales que los transmiten, como los mosquitos.
 English version
English version 
